輸液のきほん第3回目。今回のテーマは「栄養輸液製剤」です。
病院で働く管理栄養士なら知っておきたい栄養輸液。
口から食べ物を十分摂れない場合や腸管を安静にする必要がある場合に、栄養を補給する目的で使用します。
管理栄養士の多くは、就職後すぐ、つまずきます。
 新人栄養士
新人栄養士点滴なんて学校で全然教えてくれなかったじゃないか!!
こんなに必要とされてるのに!
なんでよ!
学生時代はなじみの薄かった静脈栄養ですが、基本は食事と一緒!
病態に合わせて適切な量の5大栄養素を投与します。
それではさっそく始めていきます!



用語の定義につきましては別ページにまとめています。こちらをご覧ください。
末梢静脈栄養(PPN)と中心静脈栄養(TPN)の基本
静脈栄養法には、上肢や下肢の末梢静脈からラインをとる末梢静脈栄養(PPN)と、心臓に近い血管からラインをとる中心静脈栄養(TPN)の2種類あります。
輸液の電解質組成は3号液(維持輸液)に近いので、是正輸液療法には向かず、維持輸液療法的な目的で使います。
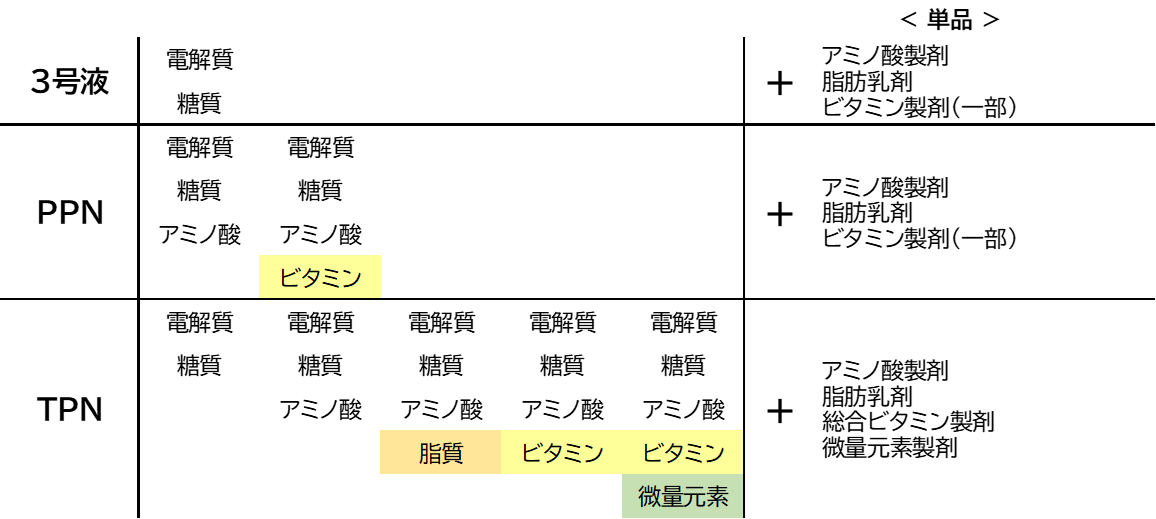

末梢静脈栄養(PPN)
主なPPN製剤
- 電解質・糖質・アミノ酸 : アミノフリード など
- 電解質・糖質・アミノ酸・ビタミン : ビーフリード など
PPN製剤は、3号液同様の水・電解質に加えて糖質とアミノ酸が補給できます。
電解質・糖・アミノ酸を含む製品が基本で、一部ビタミンを含むものがあります。
投与エネルギー量は、脂肪乳剤を併用しても1100~1400kcal程度にしかなりません。
末梢の細い血管で行う栄養法なので、高濃度輸液を使ったり栄養療法が長期化したりすると、血管痛や静脈炎の原因に…。
そのため、PPN製剤の浸透圧比は「3以下」のものに限られます。
血管痛・静脈炎を予防する方法
- PPN製剤の選択を工夫する(浸透圧比が低い(約3以下)、pHが中性に近い、滴定酸度が小さいもの)
- 脂肪乳剤を同時投与して浸透圧を低下させる
PPNの場合、投与期間は1週間~10日くらいが目安です。
ただし、経口摂取+PPN併用で必要栄養量が充足しているのであれば、PPNを2週間以上継続しても問題ないと考えます。
PPNでは脂溶性ビタミンは投与できない場合が多く、微量元素製剤もTPN用しかないなど、色々制約があります。(製品について詳しくは以下で解説)
PPN製剤に微生物が混入すると輸液内で急速に増殖するので、72~96時間(3~4日)ごとにカテーテルを交換する、薬剤の混合や側注を避けるなどの衛生管理が必要。



高濃度糖加維持液といわれるKNMG3号やソリタT3は、アミノ酸を含んでいないので栄養輸液とは呼ばないのですね~
PPN製剤の投与例(処方(Rp))
Rp1
ビーフリード 1000mL
サブビタン 5mL
80mL/h
Rp2
ビーフリード 1000mL
80mL/h
Rp3
イントラリポス20% 100mL
4hかけてRp1側管から投与
ブドウ糖量:150g、ブドウ糖濃度:7.5%、NPC/N:83.8、Na濃度:35mEq/L、K投与量:40mEq、K濃度:20mEq/L、水分量2081mL、蛋白質量60g、脂肪量20g、熱量:1040kcal
中心静脈栄養(TPN)
主なTPN製剤
- 糖・電解質液:ハイカリック など
- 糖・電解質・アミノ酸:ピーエヌツイン など
- 糖・電解質・アミノ酸・総合ビタミン液:ネオパレン、フルカリック など
- 糖・電解質・アミノ酸・総合ビタミン液・微量元素液:エルネオパ など
- 糖・電解質・アミノ酸・脂肪乳剤:ミキシッド など
高濃度の栄養輸液で、エネルギーをはじめ体に必要な栄養素を補給できます。
高カロリー輸液は糖濃度が濃いため、急激な血糖変動がないように、1日かけて投与する24時間持続投与が原則です。
通常は濃度の薄いもので2~3日様子をみてから高濃度の輸液に移行させます。
急速投与では高血糖を引き起こすので、投与速度にも注意!
TPNでビタミン製剤を使用する場合は、脂溶性・水溶性ビタミンが両方含まれる「総合ビタミン製剤」が使えます。
「総合微量元素製剤」も使用できます!(詳しくは以下で解説)
代謝に基づく合併症
高血糖、低血糖、電解質異常、必須脂肪酸欠乏症、微量元素欠乏症、ビタミン欠乏症、黄疸の出現
PPN→TPNへ切り替えの判断
- 末梢静脈ルートが使えないとき(浮腫、脆弱な血管、動脈硬化、脱水 など)
- 栄養状態を評価し栄養投与を急ぐとき
静脈栄養法と投与エネルギー量
静脈栄養開始後の合併症
開始後すぐの肝機能障害
静脈栄養を開始してすぐの肝機能障害が出てしまった場合、糖の投与量・投与速度が問題かもしれません。
必ず確認しておくことは、3号液から開始していないか(通常は1号→2号→3号など、徐々に糖濃度を上げていきます)、糖の投与量・投与速度は適切かということ。
また、血糖値の乱高下がある場合、糖質あり輸液と糖質なし輸液(例:フルカリック1号1本903mL、ソリューゲンF500mL)のふたつが投与されていたとしたら、その投与方法に問題がある場合があります。
このふたつ、同時に投与されているか(糖質ありの輸液が24時間持続投与されているか)を確認しましょう。
中期・後期におこる肝機能障害
薬剤による肝機能障害の可能性も考慮したうえで…以下の症状や気づきがあった場合は、次のことを疑って対応策を考えてみます。
▶発熱、WBC・CRP上昇あり!
CRBSI(血流感染)を疑う
対処:PPNを念頭に入れておく。CRBSIでは輸液を入れないといけないのでCVC抜去しない場合あり。その場合は、輸液だけTPN→PPN製剤にすることも(糖質をずっと入れておくわけにもいかないので)。
▶発熱、WBC・CRP上昇。加えて、 ALP・γGTP上昇、腹痛あり!
胆嚢炎、胆管炎を疑う
絶食が、胆嚢炎、胆管炎のリスクファクター。胆汁が排出されずにうっ滞した状態だと、胆石ができやすくなる…。胆嚢炎、胆管炎により敗血症になると、外液で血管に水を入れないといれないので、TPNできなくなる。
▶そもそも脂肪乳剤投与されてる?
4週間以上投与されていない場合、脂肪肝を疑う。
対処:脂肪乳剤を投与する
いずれの場合も、経腸栄養・経口栄養への移行もあわせて検討しましょう!
5大栄養素をそろえることを意識する
繰り返しになりますが、PPN製剤の電解質の組成は、維持輸液(3号液)に近いです。
そのため、電解質の是正は不向き(特にNa)。
Kは3号液と同程度ですが、アミノ酸が加わっているので、浸透圧が高くなっています。


PPNは主に2種、TPNは主に5種あります。
足りない栄養素は、それぞれ単品の製剤を使用して補います。
①糖質輸液
ブドウ糖以外の糖質をエネルギー源とする輸液製剤があり、ブドウ糖の投与不足に注意が必要。
▶ポイント
- ブドウ糖以外の糖質はインスリン非依存性
- 脳と赤血球はのエネルギー源はブドウ糖のみ
糖質の投与速度
糖質の投与速度
安定期 5mg/kg/min 以下
侵襲期 4mg/kg/min 以下
投与速度の計算方法
★投与流量(mL/h)×濃度(%)÷体重÷60
例)フルカリック3号(糖濃度:22.7%) 体重50kg
45mL/h×0.227÷50kg÷60(h→min)×1000(g→mg)
※体重40kgの場合、侵襲期で問題なく代謝できるブドウ糖量は、4mg/kg/min×40kg×60×24÷1000=230.4g/日
糖質の1日投与量
7g/kg/日は過剰!!!
糖質の過剰投与による合併症
高血糖、脂肪肝、肝機能障害 →必ず、血糖・肝機能チェックする!
ブドウ糖以外の糖質をエネルギー源とする輸液製剤
多くの輸液はブドウ糖(グルコース)をエネルギー源としていますが、ブドウ糖以外の糖質をエネルギー源とする輸液も存在します。
ちなみにブドウ糖輸液は、体内の取り込みがインスリン依存性です。
| 主な製品名 | 特徴 | 適応 | |
|---|---|---|---|
| 麦芽糖 (マルトース) | ポタコールR、アクチット | 生体内利用はインスリン非依存性。 | |
| ソルビトール (グルシトール) | ラクテックG(乳酸リンゲル液) | 糖質は糖アルコール。インスリン非依存性。等張電解質輸液(細胞外液に分布し水分・電解質補給) | |
| キシリトール | キシリット | 糖質は糖アルコール。キシリトールを25%含有する高張液。インスリン非依存性にエネルギー源として利用され、抗ケトン作用を示す。糖質及び水分の補給に。 | インスリンと無関係に利用されるので糖尿病患者に使用可。 【添付文書】 |
②アミノ酸輸液
アミノ酸製剤
- 高濃度アミノ酸液 : モリプロンF、アミパレン など
- 腎不全用アミノ酸液 : ネオアミュー、キドミン
- 肝不全用アミノ酸液 : モリヘパミン、アミノレバン など
投与量の基本的な考え方は、食事と同じです。
▶通常の目安量:1.0g/kg
▶蛋白質制限 → 腎不全(透析移行前)、肝不全(非代償期):0.6~0.8g/kg
▶蛋白質強化 → 周術期、重症病態 :1.0~1.2g/kg
NPC/N比 蛋白質の投与量を決定する指標
開始時:120以上
維持:140以上
重症患者:100前後
BUN上昇時:300以上
BUNが上昇してきたら、NPC/Nの確認や蛋白質投与量の見直しを!
蛋白質の投与量の目安は、BUNが50mg/dL超えない程度が望ましいと言われます。
腎不全用アミノ酸製剤
| 製品名 | 容量(mL) | E/N | 分岐鎖アミノ酸 | アルギニン(g) |
|---|---|---|---|---|
| キドミン | 200 | 2.6 | 6.6 | 0.9 |
| ネオアミュー | 200 | 3.2 | 5.0 | 0.6 |
| アミパレン | 200 | 1.4 | 6.0 | 2.1 |
- アミノ酸負荷を減らす目的でアミノ酸量が少ない。
- 必須アミノ酸、アルギニン配合。アルギニンは腎不全状態だと体内で十分な量が合成されない条件付き必須アミノ酸。アルギニンが欠乏すると尿素サイクルが機能せず高アンモニア血症が起こり、肝性脳症による意識障害を引き起こす原因になる。
- アルギニン配合量を減らし、尿素サイクルの代謝速度を遅らせることでBUN産生を抑えている。
- 慢性腎不全のBUN上昇患者に使用する!透析移行期までの一時的な投与と考える。腎機能障害があっても高BUN血症がなければ通常のアミノ酸製剤で問題ない。(むしろ尿素サイクル遅延による高アンモニア血症リスク↑)
- 急性腎障害患者には使用しない!→通常のアミノ酸製剤を使用。死亡率や高BUN血症などに差がない。
- 透析患者には使用しない!→通常のアミノ酸製剤を使用。血液透析でBUNが効率よく代謝されるので、使用する意味がない。



対象患者に関しては、一般的な食事療法の考え方と同じですね。
肝不全用アミノ酸製剤
| 製品名 | フィッシャー比 | 分岐鎖アミノ酸 | フェニルアラニン | アルギニン |
|---|---|---|---|---|
| アミノレバン | 37.1 | 5.68 | 0.20 | 1.20 |
| モリヘパミン | 54.1 | 5.51 | 0.06 | 3.07 |
| アミパレン | 5.20 | 6.00 | 1.40 | 2.10 |
- フィッシャー比(BCAA/AAA)を高めて肝性脳症を改善させる目的がある。(芳香族アミノ酸(AAA)は肝臓で代謝されるのに対して、分岐鎖アミノ酸(BCAA)は肝臓に加え筋肉でも代謝されるので、肝不全患者はBCAAが優先的に消費されてしまいます…)
- アミノレバンは、プロトン(H+)を80mEq/L含んだ輸液。塩酸(HCl)を添加することで、尿pHが5付近まで低下するため、尿細管に分泌されたアンモニアのほとんどがイオン化して尿細管での再吸収を受けることなく排泄されます。結果、アンモニアの排泄を促進します。【電解質含有量:Na+14mEq/L、K+0mEq/L、Cl-94mEq/L、カチオンギャップの存在:H+=80mEq/L】
キット製剤=基本液+アミノ酸製剤
- 基本液+モリプロンF=ピーエヌツイン
- 基本液+アミゼットB=フルカリック
- 基本液+アミパレン=アミノトリパ
- 基本液+アミパレン類似=ネオパレン、エルネオパNF
③脂肪乳剤
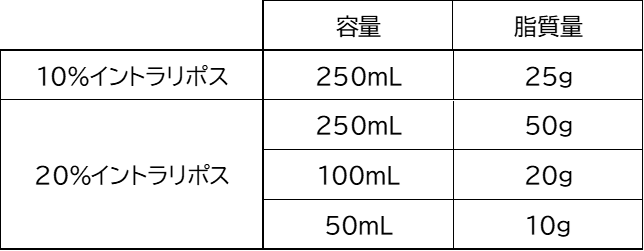
日本で使用している脂肪乳剤はイントラリポスのみ。
イントラリポスには10%と20%のものがあります。投与後の違いについてはこちらの記事で詳しく解説しています。

JSPENガイドラインでは、以下のように定めています。
投与速度 0.1g /kg/h以下
投与量 1.0g /kg以下
これは、体重50kgの人に、20%脂肪乳剤を100mL投与する場合、4時間かけて投与する(25mL/h)ということになります。



イントラリポスの添付文書には、「50g(相当)を3時間以上かけて投与する」「2.0g/kg以内」との記載がありますす。これでは速いので注意!
重症患者の栄養管理ガイドラインでは、脂肪乳剤使用のタイミングとして、
ENできず、PNが10日間以内なら脂肪乳剤の投与を控え、10日間以上なら投与すべきだけど、至適な投与量に関する根拠は不十分とあります。
輸液ポンプを使用して0.1g/kg/hよりもゆっくり投与するとよいとか…。
必須脂肪酸欠乏の予防
4週間以上脂肪を摂取しない(脂肪乳剤を投与しない)と、必須脂肪酸欠乏を起こすと言われます。
この予防として、20%脂肪乳剤100~250mLを週2回投与します。
脂肪乳剤の合併症
脂肪乳剤の投与を開始したら、血中TGをモニタリングしましょう!
TG350~450mg/dLを超えた場合、投与中止。
TG190~260mg/dLでは投与量の減量と投与速度の減速を!
■脂肪乳剤使用の禁忌(ICU、救命救急患者に該当者多い)
- 血栓症(凝固能亢進により症状悪化の恐れ)
- 重篤な肝障害(症状悪化の恐れ)
- 重篤な血液凝固障害(出血傾向が現れる恐れ)
- 脂質異常症(症状が悪化する恐れ)
- ケトーシスを伴う糖尿病(ケトーシスが亢進する恐れ)
- 重篤な感染症あり
ゆっくり投与すれば問題ない…といった論文もあります。。。
BUN上昇してきたら、脂肪乳剤投与しているか確認!
有名ですが、ビーフリードのNPC/Nは64と低い!!こういった輸液を使用しているとエネルギーとアミノ酸バランスが悪いと、BUNが上がる方がいます。



脂肪乳剤は、必須脂肪酸欠乏とNPC/Nの適正化に役立ちますね~
④ビタミン製剤・総合ビタミン製剤
水溶性ビタミンは半減期が1週間以内と短いです。逆に、脂溶性ビタミンは半減期が長いので過剰症に注意が必要になります。
PPN
■予めビタミンが配合されているPPN製剤
【糖質・アミノ酸・ビタミン 含む】
パレプラス(水溶性ビタミン)、パレセーフ(V.B1のみ)、ビーフリード(V.B1のみ)
■別で追加するビタミン製剤
【ビタミンは一部(脂溶性は含まれない)】
サブビタン(V.B1・V.B1・V.Cのみ) など
TPN
■予めビタミンが配合されているTPN製剤
【糖質・アミノ酸・ビタミン 含む】
ネオパレン、フルカリック
【糖質・アミノ酸・ビタミン・微量元素 含む】
エルネオパ、ワンパル
■別で追加する総合ビタミン製剤
ビタジェット、マルタミン、オーツカMV、ダイメジンマルチ など
ビタミンB1
推奨量(70歳以上):男性 1.2 mg/日、女性 0.9 mg/日 ※耐用上限量はなし
JSPENガイドラインでは、ビタミンB1は静脈栄養時には3mg/日!!
PPN製剤、TPN製剤をみてみると…
末梢なら3本、中心静脈なら2本くらいと考えると、V.B1不足しそうなものが多い
不足しそう▶ビーフリード 約1mg/500mL、ネオパレン 1.9mg/L、フルカリック 1.5mg/L
充足できそう▶エルネオパ 3.8mg/L、ワンパル 3.2mg/L
ビタミンB1不足リスク
TPN施行前・中、アルコール多飲、インスリン使用、利尿剤内服、制限食、食事摂取量不良
ビタミンB1欠乏症
ウェルニッケ脳症、代謝性アシドーシス、脚気
輸液投与時はビタミンB1投与することを考えておきましょう!ビタメジンV.B1 100mg
リフィーディングシンドロームのNICEガイドラインでは、予防的に200~300mgのビタミンB1の投与をとあり。輸液やタブレットで補給しましょう。
ビタミンK
目安量:150μg/日(日本人の食事摂取基準2020) ※耐用上限量なし
ワーファリン内服時、PT-INRは294μg/日で短縮されるといわれる…。
納豆1パックで、ビタミンK240μg。
ビタミンKが配合されたものは、
- TPN製剤(糖質・アミノ酸・ビタミン):V.K 1~1.5mg/本
- TPN製剤(糖質・アミノ酸・ビタミン・微量元素):V.K 0.08~0.15mg/本
- 総合ビタミン製剤:V.K 2mg/本



輸液にはビタミンKだいぶ含まれているようです!ワーファリン服用している患者さんには、ビタミンの入っていない高カロリー輸液を使用して他を調整するか、ワーファリンから別の抗凝固薬へ変更する必要があります…!
⑤総合微量元素製剤
先にも言いましたが、PPN製剤には微量元素は配合されていません。
また、PPN用の単独微量元素製剤もいまはありません。
■予め微量元素が配合されているTPN製剤
【糖質・アミノ酸・ビタミン・微量元素 含む】
エルネオパ、ワンパル
■別で追加する(単独の)微量元素製剤
エレタミンミック、シザナリン、ミネラリン、メドレニック
TPN用微量元素製剤の成分は、Fe、Zn、Cu、I、Mn のみ。
セレン、クロム、フッ素、モリブデンは含まれていないので、長期TPN症例では欠乏症に注意です!!



銅欠乏は貧血の原因に!銅を補うために純ココアを使用したケースを聞いたことがあります。
欠乏しやすいのは、Fe、Zn、Cu、Mn、Se。
重症病態のときは、微量元素(ビタミンも)も必要量が増すようです。
微量元素、過剰症はFeに注意!
肝障害や腎障害がある場合は慎重に…!
血清フェリチンの定期的モニタリングをしておきましょう。
参考にさせて頂きました!
私は書籍、HPで勉強しました!
2)輸液の基本と根拠(ナツメ社)
3)レジデントのための食事・栄養療法ガイド(日本医事新報社)
4)攻めの栄養療法実践マニュアル(中外医学者)








コメント